Eine frühe Diagnose und der rasche Einsatz von geeigneten Therapien sind der Schlüssel zur erfolgreichen Behandlung der rheumatoiden Arthritis (RA). Die weit verbreitete entzündliche Gelenkerkrankung trat schon vor tausenden von Jahren erstmals auf – Durchbrüche konnten jedoch erst im 20. Jahrhundert erzielt werden. Mittlerweile kann die Erkrankung bei immer mehr Betroffenen so gut kontrolliert werden, dass diese nahezu beschwerdefrei leben.
Jahrtausende alte Knochenfunde und berühmte Patienten – die Geschichte der RA
Knochenfunde belegen, dass die rheumatoide Arthritis (RA) schon 4500 vor Christus erstmals aufgetreten ist. Danach ist in Schriften immer wieder von Erkrankungen die Rede, deren Symptome zur RA passen. Ein berühmter Patient war im 17. Jahrhundert der flämische Maler Rubens, der in seinen späteren Werken häufig rheumagezeichnete Hände darstellte. 1859 führte der britische Arzt Alfred Baring Garrod schliesslich erstmals den Begriff «rheumatoide Arthritis» ein. Die Behandlungsmethoden beschränkten sich in jener Zeit auf Hausmittel wie Blutegeltherapien. Später wurden den Patienten opiat- und alkoholhaltige Mittel verabreicht, um eine gewisse Linderung zu erzielen.
Anfang des 20. Jahrhunderts ermöglichten Fortschritte in der Radiologie eine präzisere Diagnose von RA und die Abgrenzung von verwandten Erkrankungen wie Arthrose. So begann die moderne Ära der RA-Betrachtungsweise – 1941 erkannte die «American Rheumatism Association» die RA dann als eigenständige Erkrankung an.
Wie bei vielen Erkrankungen wurde ab den 1920er-Jahren auch bei RA Gold eingesetzt. Die Goldsalz-Injektionen, welche erst nach einem halben Jahr eine Wirkung entfalten konnten, gelten als erste Generation von Basismedikamenten gegen RA. Die Basismedikamente werden auch DMARDs genannt (Disease Modifying Anti-Rheumatic Drugs = krankheitsmodifizierende anti-rheumatische Medikamente). Diese wirken entzündungshemmend und können so längerfristig eingesetzt werden, wenn bei Betroffenen konstant Entzündungen auftreten.
Das Jahr 1948 gilt als «Schlüsseljahr» der Rheumatologie im 20. Jahrhundert: In den USA wurde durch Philipp S. Hench erstmals Kortison zur Behandlung der RA eingesetzt. Dieser Einsatz veränderte nicht nur die Rheumatologie, sondern die gesamte Medizin und verbesserte somit das Leben unzähliger Patientinnen und Patienten. In den 1950er-Jahren wurden schliesslich verschiedene synthetisch hergestellte DMARDs zugelassen, beispielsweise das ursprünglich als Malariamittel verwendete Hydroxychloroquin.
Durchbrüche in der zweiten Hälfte des 20. Jahrhunderts
Die 60er- und 70er-Jahre zeichneten sich vor allem durch diagnostische Neuentwicklungen aus, welche eine differenzierte Einordnung verschiedener Rheuma-Erkrankungen erlaubten.
In den 80er- und 90er-Jahren folgten weitere Meilensteine in der Behandlung der RA. Hervorzuheben ist dabei unter anderem die Entwicklung von Methotrexat. Der zu den synthetisch hergestellten DMARDs gehörende Wirkstoff wurde dank seiner zielgerichteten entzündungshemmenden Wirkung in den 1980er-Jahren rasch auf breiter Basis eingesetzt und läutete eine völlig neue Ära der RA-Behandlung ein.
Ende des 20. Jahrhunderts stand die Entwicklung der Biologika im Fokus. Diese Wirkstoffe greifen in den Entzündungsprozess ein, indem sie beispielsweise Eiweisse, welche Entzündungssignale übermitteln, neutralisieren. Zu den Biologika gehören unter anderem die TNF-Alpha-Inhibitoren. Die entsprechenden Medikamente zeichnen sich durch grosse Wirksamkeit aus – bei den Patientinnen und Patienten konnten damit bessere Ansprechraten erzielt werden als jemals zuvor. In den darauffolgenden Jahren kam es im Bereich der Biologika zu diversen Neu- und Weiterentwicklungen. Für immer mehr Patientinnen und Patienten bedeuteten diese Durchbrüche die Hoffnung auf ein langsameres Fortschreiten der Erkrankung oder gar auf eine Remission (darunter versteht man einen beschwerdearmen, nach bestimmten Kriterien festgelegten Zustand).
Die rasante Entwicklung setzte sich auch in den letzten beiden Jahrzehnten fort. Zum einen wurden neue Wirkmechanismen identifiziert und entsprechende Präparate auf den Markt gebracht (z.B. Anti-IL-6-Rezeptor-Antikörper und Anti-CD20-Antikörper im Bereich der Biologika sowie JAK-Inhibitoren aus der Gruppe der synthetischen Basismedikamente). Zum anderen konnte dank neuer Erkenntnisse auch die Strategie bei der Anwendung von Kortisonpräparaten angepasst werden. Diese spielen nach wie vor eine wichtige Rolle, können aber mittlerweile häufig geringer dosiert werden.1
Dank der durch anhaltende Forschung und Entwicklung erzielten Durchbrüche steht heute eine breite Palette an Medikamenten zur Verfügung. Dies ist von enormer Wichtigkeit, da die RA bei jeder Patientin und jedem Patienten anders verläuft und die geeignete Therapie somit individuell festgelegt werden muss. Zum Einsatz kommen bei der Behandlung der RA heute klassische Schmerzmedikamente (Aanalgetika), nichtsteroidale entzündungshemmende Medikamente (NSAR) zur Schmerzlinderung und Entzündungshemmung sowie Kortisonpräparate mit einem stark entzündungshemmenden Effekt. Die Medikamente aus diesen Gruppen können den Betroffenen zwar grosse Erleichterung bringen, haben aber keinen Einfluss auf den Krankheitsverlauf. Nicht schmerzlindernd, aber dafür entzündungshemmend wirken hingegen die DMARDs in unterschiedlichsten Formen (konventionell oder zielgerichtet synthetisch hergestellt oder in Form von Biologika).2
Wenn RA-Patientinnen und -Patienten hingegen nicht nach heutigen Erkenntnissen optimal medikamentös behandelt werden, weisen sie eine geringere Lebenserwartung auf, da eine unbehandelte RA auch auf Organe übergreifen kann.3 Dank der modernen RA-Therapie ist es jedoch gelungen, die Anzahl der RA-bedingten Todesfälle kontinuierlich zu senken:
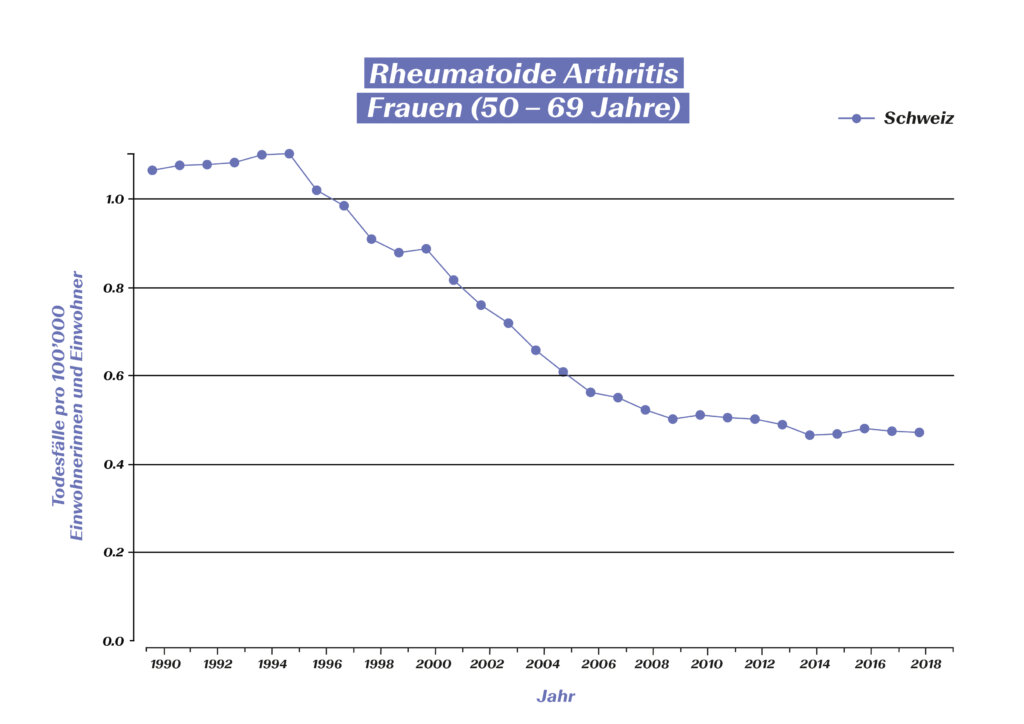
RA-bedingte Todesfälle bei 50-69-jährigen Frauen in der Schweiz (Quelle: Global Burden of Disease (GBD), https://vizhub.healthdata.org/gbd-compare/#
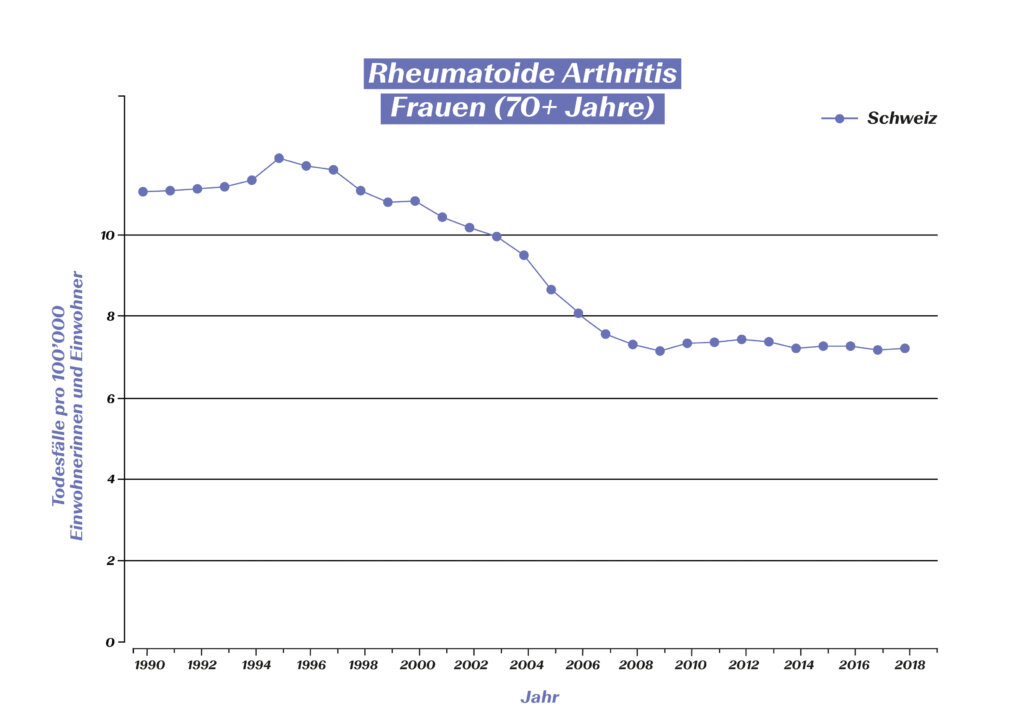
RA-bedingte Todesfälle bei 70+ jährigen Frauen in der Schweiz (Quelle: Global Burden of Disease (GBD)) https://vizhub.healthdata.org/gbd-compare/#
Präzisionsmedizin: rasche Diagnose und Minimierung der Krankheitslast
Die medizinischen Durchbrüche der vergangenen Jahre haben für die betroffenen Patientinnen und Patienten enorme Erleichterungen gebracht und die Krankheitslast massiv verringert. So zeigen beispielsweise Daten von knapp 40’000 Patientinnen und Patienten aus Deutschland einen signifikanten Rückgang der mittleren Krankheitslast. Der Anteil der Betroffenen mit einer niedrigen Krankheitsaktivität war im betrachteten Zeitraum auf beinahe 50 % angestiegen. Sogar auf sozioökonomische Faktoren hat die optimierte Kontrolle der Erkrankung einen Einfluss: Die Zahl der Krankheitstage war am Ende der untersuchten Zeitspanne fast dreimal geringer als zu Beginn.4
Es wird geschätzt, dass theoretisch gar etwa 70% aller RA-Betroffenen im ersten Jahr nach der Diagnose eine Remission erreichen könnten. Um diesen hohen Wert zu erreichen, sind eine frühzeitige Diagnose und der Einsatz der richtigen Therapie essenziell.5 Die Verfügbarkeit von vielen verschiedenen Medikamenten mit unterschiedlichen Wirkmechanismen erlaubt es, die Therapie bei Bedarf anzupassen, bis das Therapieziel erreicht ist. Mit einer Kombination aus den richtigen Medikamenten und unterstützenden Massnahmen wie Physiotherapie können die Beschwerden minimiert und die Lebensqualität entsprechend aufrechterhalten werden.
Die Präzisionsmedizin dürfte in den kommenden Jahren auch für die Behandlung der rheumatoiden Arthritis weitere Fortschritte bringen. Mittels genetischer Analysen von Gelenkgewebe wird beispielsweise innert kurzer Zeit vorausgesagt werden können, auf welche Medikamente eine Patientin oder ein Patient anspricht. Bald werden Betroffene wohl nicht mehr anhand von klinischen Parametern in unterschiedliche Gruppen eingeteilt, um die Wirksamkeit von Medikamenten vorherzusagen. Stattdessen werden die individuellen genetischen Signaturen die Entwicklung massgeschneiderter Behandlungsschemata ermöglichen.6 Folgeschäden einer fortschreitenden RA-Erkrankung könnten somit bald Geschichte sein.
1 Manger B. et al. (2020): 80 Meilensteine der Rheumatologie aus 80 Jahren. I-IV. Z Rheumatol.
2 Rheumaliga Schweiz (2021): Medikamente bei entzündlichem Rheuma.
3 Internisten im Netz (2017): Rheumatoide Arthritis: Prognose & Verlauf. https://www.internisten-im-netz.de/krankheiten/rheumatoide-arthritis/prognose-verlauf/#:~:text=Patienten%20mit%20rheumatoider%20Arthritis%2C%20die,um%203%2D13%20Jahre%20geringer
4 Fiehn, C. (2011): Rheumatoide Arthritis – Meilensteine für Klassifikation und Therapie. Dtsch Med Wochenschr 136: 203–205.
5 Deutsche Rheuma-Liga (2021): Rheumatische Erkrankungen: Zeit ist Remission. https://www.rheuma-liga.de/aktuelles/detailansicht/rheumatische-erkrankungen-zeit-ist-remission#:~:text=Theoretisch%20k%C3%B6nnten%20bis%20zu%2070,der%20Diagnose%20eine%20Remission%20erreichen
6 Northwestern University (2018): Rheumatoid arthritis meets precision medizine https://news.northwestern.edu/stories/2018/march/rheumatoid-arthritis-meets-precision-medicine/
In den 1980er Jahren erstmals nachgewiesen, entwickelte sich die Krankheit AIDS und die ihr zu Grunde liegende HIV-Infektion zu einer Pandemie, der bis heute schätzungsweise 39 Millionen Menschen zum Opfer gefallen sind. Seit 1996, als dank der Pharmaforschung Kombinationsmedikamente auf den Markt gebracht werden konnten, lässt sich die Infektion für viele Patientinnen und Patienten von einer tödlichen in eine chronische Erkrankung umwandeln, was ihnen ein weitgehend normales Leben ermöglicht.
Bis vor 100 Jahren zurückverfolgt
Das Immundefizit-Virus ist vermutlich bereits vor 100 Jahren das erste Mal aufgetreten, als es von einem toten Tier über eine Schnittwunde auf einen Jäger übersprang und sich so zum humanen Immundefizit-Virus «HIV» entwickelte. Es wird angenommen, dass sich das Virus in den 1960er-Jahren von Afrika über Haiti in die westliche Welt ausbreitete. Die schnelle Verbreitung des Virus in der Homosexuellen-Szene führte in den 1970er-Jahren schliesslich zur Entdeckung der Krankheit, die deshalb anfangs als «Gay-related immune deficiency» (GRID) bezeichnet wurde. Das HI-Virus mutiert so schnell, dass im Körper eines HIV-positiven Menschen jeden Tag mehr unterschiedliche Virus-Varianten entstehen als Grippevarianten weltweit. Daher blieb die Forschung nach einem Impfstoff, die seit den 1980er-Jahren betrieben wird, bisher erfolglos. Die Krankheit gilt daher bis heute als unheilbar – aber durch die Fortschritte in der Therapie ist HIV kein Todesurteil mehr.
Die Entwicklung der HIV-Therapie: diverse Durchbrüche in kürzester Zeit
1981 wurde HIV in den USA erstmals klinisch beobachtet. Seit 1984 gibt es die Möglichkeit, mithilfe eines Antikörpertests herauszufinden, ob eine Person das HI-Virus in sich trägt und seit 1986 besteht die Pflicht, Blutprodukte auf HIV-Antikörper zu testen. Im Jahr 1985 wies der japanische Virologe Hiroaki Mitsuya die Wirksamkeit der ursprünglich als Krebsmedikament entwickelten Substanz Azidothymidin (AZT) nach, welche schliesslich zwei Jahre später als erstes HIV-Medikament in den USA zugelassen wurde. Durch diesen Meilenstein in der Behandlung der HIV-Infektion konnte erstmals der Vermehrung von HIV im Körper entgegengewirkt und die Lebenserwartung von Patienten erhöht werden. Ende der 1980er-Jahren durften zwei weitere Medikamente (Didanosine und Zalcitabine) noch vor deren offiziellen Zulassung verschrieben werden. Im Jahre 1995 wurde in den USA dann der erste Protease-Hemmer als neuartiger Therapieansatz zugelassen. Mitte der 1990er-Jahren zeigten Studien schliesslich, dass eine kombinierte Behandlung mit zwei Wirkstoffen besser funktioniert als eine Monotherapie.1
Der grosse Durchbruch in der HIV-Behandlung erfolgte mit der antiretroviralen Kombinationstherapie, bei der mehrere Medikamente kombiniert werden. Diese Therapieform hat zum Ziel, das HI-Virus dauerhaft in seiner Vermehrung zu hemmen. Kombinations-Therapien bleiben auch langfristig wirksam, da es den Viren so gut wie nie gelingt, gegen mehrere Medikamente gleichzeitig Resistenzmutationen zu entwickeln.
Die medikamentöse Behandlung von Menschen mit einer HIV-Infektion verringert die Viruslast und erhält die Funktion des Immunsystems aufrecht. Wenn die Virenlast einer HIV-positiven Person nicht mehr nachweisbar ist, ist die Behandlung so erfolgreich, dass die Patienten auch nicht mehr ansteckend sind.2
Bedeutete vor 1996 ein positiver HIV-Test noch ein sicheres Todesurteil, ist eine Infektion mit HIV mittlerweile in den meisten Fällen in eine chronische Krankheit umgewandelt worden.3 Der Behandlungsdurchbruch wird auch durch Zahlen eindrücklich untermauert:
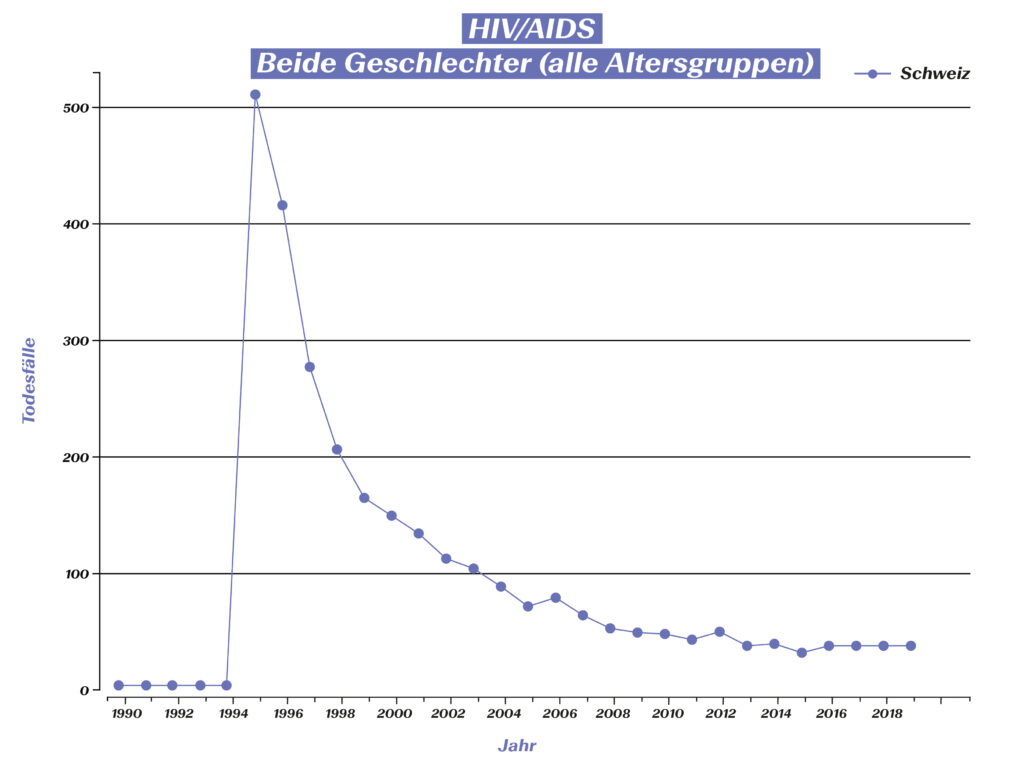
Todesfälle aufgrund von HIV/Aids in der Schweiz. (Quelle: Global Burden of Disease (GBD), https://vizhub.healthdata.org/gbd-compare/#
Während 1995 in der Schweiz noch über 500 HIV-bedingte Todesfälle verzeichnet wurden, lag die Anzahl der Verstorbenen in den letzten Jahren jeweils nur noch bei ungefähr 30. Die Betroffenen können ein langes Leben führen, was aber auch bedeutet, ein Leben lang auf Medikamente angewiesen zu sein, da das Virus nach der Infektion nicht mehr aus dem Körper eliminiert werden kann. Da die vorschriftsgemässe Einnahme der Medikamente eine hohe Disziplin der betroffenen Personen erfordert, hat die Forschung auch hier grosse Fortschritte erreicht, um die Präparat-Einnahme für Patienten zu erleichtern. Musste man in den 1990er-Jahren noch eine Handvoll Medikamente zu bestimmten, genau definierten Zeiten einnehmen, genügt heute oft die Einnahme von nur einer Tablette täglich. Moderne Medikamente rufen bei vielen Patienten zudem weniger Nebenwirkungen hervor als ältere, was zusätzlich zur Verbesserung der Lebensqualität der Betroffenen beiträgt.
Infektionsvermeidung, Wirkstoffe als Prophylaxe und Blick in die Zukunft
Heutzutage kann nach einer Exposition mit dem Virus mittels Postexpositionsprophylaxe (PEP) die «Einnistung» des Virus verhindert werden, sodass die exponierte Person HIV-negativ bleibt. Dazu muss am besten innerhalb von 24 Stunden und nicht später als 72 Stunden nach dem Kontakt eine PEP durch einen Arzt verschrieben werden. Die Therapie ist über eine Dauer von vier Wochen weiterzuführen; es werden dabei reguläre HIV-Medikamente eingenommen.
Seit 2016 ist in Europa zudem eine Kombinationstherapie in Tablettenform zur HIV-Prävention zugelassen. Seitdem dürfen Ärzte gesunden Erwachsenen mit erhöhtem Infektionsrisiko die Präparate als Prä-Expositions-Prophylaxe (PrEP) verordnen. Die Verschreibung von Arzneimittel als PrEP gilt als Teil einer Gesamtstrategie zur Prävention einer HIV-Infektion, welche zudem regelmässige Arztbesuche und Kontrolluntersuchungen in Verbindung mit Safer-Sex-Praktiken beinhaltet.
Gegenwärtig stehen über 30 Arzneimittel in acht verschiedenen Klassen von Medikamenten zur Bekämpfung von HIV zur Verfügung. Auch wenn wir heute noch über kein Medikament zur vollständigen Heilung von HIV-Infektionen verfügen, hat das Beispiel HIV exemplarisch gezeigt, wie sich Therapien durch wissenschaftliche Forschung entwickeln und ständig verbessern lassen. Es besteht die Hoffnung, dass auch in den nächsten Jahren weiter rasante Fortschritte erzielt und HIV somit bald geheilt werden kann.
1 Magazin HIV (2011): 30 Jahre HIV – Chronik. https://magazin.hiv/magazin/gesellschaft-kultur/30-jahre-hiv-chronik-1981-1986/
2 Deutsche Aidshilfe (2022): HIV-Behandlung. https://www.aidshilfe.de/hiv-behandlung#:~:text=Bei%20einer%20HIV%2DBehandlung%20werden,die%20Bildung%20von%20Resistenzen%20verhindert
3 Universitätsspital Zürich (2022): HIV-Infektion Behandlung. https://www.usz.ch/fachbereich/infektiologie/angebot/hiv-infektion-behandlung/
Der rasante Fortschritt bei den Diagnose- und Behandlungsmöglichkeiten hat entscheidend dazu beigetragen, dass die Sterblichkeitsrate nach einem Herzinfarkt in den letzten 30 Jahren deutlich zurückgegangen ist. Durch rasches Handeln und optimale Medikation können heute viele Betroffene von einstigen medizinischen Durchbrüchen profitieren und die Folgen von Herzinfarkten erheblich gemindert werden.
Wenige Therapieoptionen bis in die 1970er-Jahre
Johann Wolfgang von Goethe starb 1832 zweifellos den Herztod: kalter Schweiss, Blutdruckabfall mit kalten Gliedern, Rhythmusstörungen des Herzens und schliesslich Herzversagen sowie Atemnot – die klassischen Symptome. Goethes Leibarzt kannte weder die Ursache des Leidens noch hatte er Mittel zur Behandlung.1 Dies ist heute durch intensive medizinische Forschung in vielerlei Hinsicht anders.
Insbesondere in den letzten Jahrzehnten fand in der Diagnostik und Behandlung des Herzinfarktes ein enormer Fortschritt statt. Noch in den 1970-Jahren standen den Ärztinnen und Ärzten kaum wirksame Therapien zur Verfügung. Teilweise wurde damals schon Heparin verabreicht, das dank seiner blutverdünnenden Wirkung weitere Gefässverschlüsse verhindern kann. Nach einem Herzinfarkt verordnete man den Betroffenen zudem Bettruhe, oft wochenlang.1 Heute wird dies komplett anders gehandhabt: Nach einem unkomplizierten Infarkt dürfen Patienten teilweise bereits am ersten oder zweiten Tag aufstehen und werden nach ein bis zwei Wochen aus dem Spital entlassen. Möglich gemacht hat dies vor allem die breite Palette an Medikamenten, die mittlerweile nach einem Herzinfarkt eingesetzt werden können.2
Wichtige Durchbrüche, die heute Standard sind
Seit Anfang der 1980er-Jahren werden den Patientinnen und Patienten nach einem Herzinfarkt Acetylsalicylsäure und Betablocker verabreicht. Die Acetylsalicylsäure verhindert das Verklumpen der Blutplättchen und somit die Bildung von neuen Blutgerinnseln. Auch Heparin kann zu diesem Zweck nach wie vor eingesetzt werden. Betablocker senken den Blutdruck, verlangsamen den Herzschlag und entlasten das Herz. Schmerzstillende und beruhigende Medikamente kommen häufig ergänzend zum Einsatz.2
Mittlerweile gehören auch akute Interventionen mit Ballonkathetern und Stents zum Behandlungsschema nach einem Herzinfarkt. Die Ära dieser sogenannten «perkutanen Koronarinterventionen» begann 1977, als erstmals ein Ballonkatheter eingesetzt wurde. Die ersten Stents folgen schliesslich Ende der 1980er-Jahre. Ziel dieser Eingriffe ist es, eine Wiedereröffnung des verschlossenen Gefässes zu erreichen. Der Stent dient dabei als «Stütze» für das Gefäss an der verengten Stelle. Obwohl die Einführung der Stents ein weiterer grosser Fortschritt war, zeigte sich in den Jahren nach der Einführung, dass Blutplättchen an dessen Oberfläche leicht anhaften können, was wiederum zu Blutgerinnseln führen konnte. Daher werden seit den 1990er-Jahren nach Stent-Eingriffen verschiedene Medikamente verabreicht, meist die bereits beschriebene Acetylsalicylsäure sowie Clopidogrel (Medikament zur Verhinderung einer Aggregation von Blutplättchen). Heute gibt es auch medikamentenbeschichtete Stents (DES = Drug Eluting Stents).2
Innerhalb der letzten zwei Jahrzehnte hat sich zudem die Thrombolysetherapie zu einem festen Bestandteil in der Akutbehandlung des Herzinfarkts entwickelt – insbesondere, wenn eine Intervention mit Ballonkathetern und Stents nicht möglich ist.3 Bei der Thrombolysetherapie wird versucht, mit intravenös verabreichten Medikamenten das Blutgerinnsel aufzulösen. So soll die Durchblutung des Gefässes wiederhergestellt werden.
Rehabilitation nach einem akuten Herzinfarkt und Behandlung von Risikofaktoren
Nach einer erfolgreichen Akutbehandlung werden Patientinnen und Patienten noch einige Tage auf der Intensivstation überwacht. Bei einem unkomplizierten Verlauf beträgt der Spitalaufenthalt heute nur wenige Tage. Um die Wiedereingliederung ins Alltags- und Berufsleben zu erleichtern, wird eine Anschlussbehandlung in einer Rehabilitationsklinik oder einem ambulanten Therapiezentrum durchgeführt. Der Verlauf nach einem Herzinfarkt kann jedoch trotz modernster Therapie weiter durch kardiovaskuläre Ereignisse gekennzeichnet sein. Eine medikamentöse Therapie und eine engmaschige Betreuung sind daher von grosser Bedeutung.3 Viele der nach einem Herzinfarkt verschriebenen Medikamente müssen dauerhaft eingenommen werden. Dazu zählen Betablocker, Acetylsalicylsäure sowie Cholesterinsenker (Statine). Auch ACE-Hemmer, welche die Blutgefässe erweitern und den Blutdruck senken, gehören zu den Standardpräparaten.3
Neben Meilensteinen in der Therapie von akuten Herzinfarkten haben auch die verbesserte Diagnose von Krankheiten wie Bluthochdruck oder erhöhtem Cholesterinspiegel sowie entsprechende medikamentöse Behandlungsoptionen zu Fortschritten in der Bekämpfung des Herzinfarktes geführt. So werden beispielsweise seit Mitte der 1960er-Jahre Betablocker gegen Bluthochdruck eingesetzt. Seit Ende der 1980er-Jahre werden Statine zur Senkung des Cholesterinspiegels verabreicht. Damit wird im Idealfall verhindert, dass ein Herzinfarkt überhaupt auftritt.4
Die Fortschritte in der Therapie werden von Zahlen eindrücklich untermauert. Eine kürzlich veröffentlichte Studie zeigt für die Schweiz, dass die Sterberate bei allen Herz-Kreislauf-Erkrankungen von 2010 bis 2019 massiv zurückgegangen ist: über 30 Prozent bei den Frauen sowie über 40 Prozent bei den Männern.4 Die grössten Fortschritte wurden dabei bei der Behandlung des Herzinfarktes erzielt. Auch Zahlen aus Deutschland unterstreichen diese Entwicklung.
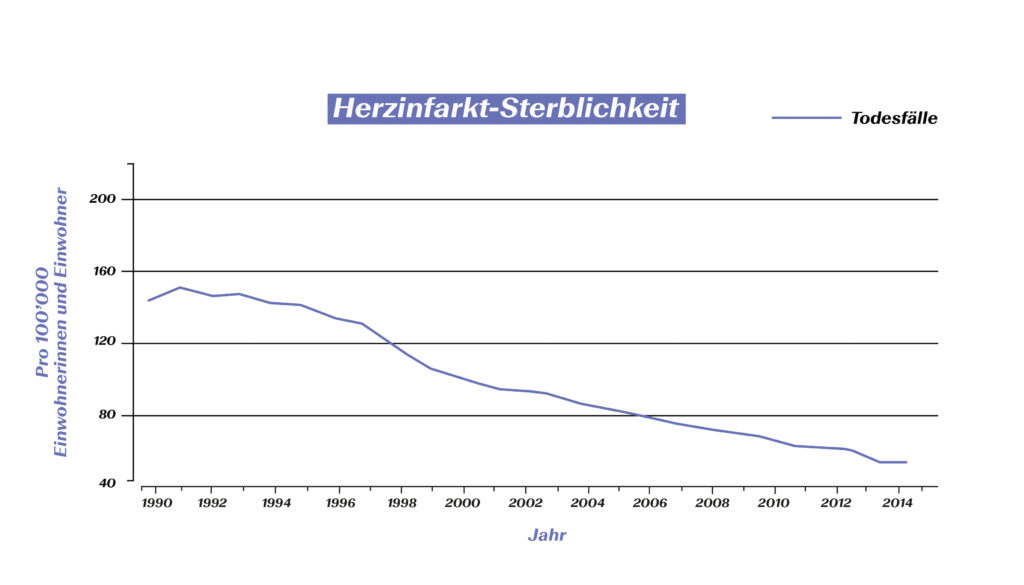
Rückgang der Sterblichkeit von Herz-Kreislauf-Erkrankungen (Quelle: Meinertz T. et al. (2018). Public Health Forum 26(3): 216-219.)
Neben den verbesserten medikamentösen Therapien haben auch die Entwicklung der Stents sowie ganz allgemein verbesserte Techniken (z.B. beim Operieren) dafür gesorgt, dass ein Herzinfarkt heute nicht mehr zwingend ein Todesurteil ist. Die Forschung arbeitet weiter intensiv an Innovationen – sowohl in der Vorbeugung als auch in der Behandlung von Herzinfarkten und anderen Herz-Kreislauf-Erkrankungen. Es bleibt zu hoffen, dass Therapien wie die kürzlich angekündigte «Spritze gegen Herzinfarkt» bald Realität werden.5
1 Lüscher, T.F. et al (2004): Der Herzinfarkt. Geschichte der kardiovaskulären Medizin. Kardiovaskuläre Medizin 7: 386–391.
2 Deximed (2022): Perkutane Koronarintervention, PCI. https://deximed.de/home/klinische-themen/herz-gefaesse-kreislauf/patienteninformationen/behandlungen/perkutane-koronarintervention
3 Internisten im Netz (2022): Herzinfarkt: Therapie. https://www.internisten-im-netz.de/krankheiten/herzinfarkt/therapie.html
4 SRF (2022): Weniger Tote wegen Herzinfarkt & Co. https://www.srf.ch/wissen/gesundheit/erfreuliche-entwicklung-weniger-tote-wegen-herzinfarkt-co
5 Deutsche Herzstiftung: „Spritze gegen Herzinfarkt“: Wie sieht Kardiologe neuen Cholesterinsenker? – Pressemeldung. https://www.herzstiftung.de/service-und-aktuelles/presse/pressemitteilungen/spritze-herzinfarkt
Bereits im 5. Jahrhundert vor Christus wurden die Symptome von Hepatitis erstmals beschrieben. Allerdings wusste damals niemand, wo die Hepatitis herkommt und wie man sie behandelt. Heute bieten wirksame Impfungen Schutz gegen Hepatitis A und B. Gegen Hepatitis C gibt es zwar noch keine Impfung, die Heilungschancen liegen jedoch dank moderner Therapien bei über 95%.1
Über Jahrhunderte unerkannt
Berichte über Ausbrüche von epidemischer Gelbsucht, einer häufigen Folge von Hepatitis, gab es bereits im Altertum. Die Erkenntnis, dass Hepatitis meist durch Viren ausgelöst wird, erfolgte jedoch erst Mitte des 20. Jahrhunderts. 1947 unterschied der britische Arzt F.O. McCallum erstmals zwischen den Hepatitis-Viren A und B. Ende der 1980er-Jahre entdeckten Forschende schliesslich das Hepatitis-C-Virus, welches häufig chronisch verläuft und daher als gefährlichstes Hepatitis-Virus gilt. Weltweit sind schätzungsweise 400 Millionen Menschen mit einer der Virus-Varianten infiziert, jährlich sterben über 1.3 Millionen Personen an der Erkrankung.2
Hepatitis ist tückisch, weil viele Symptome schleichend auftreten. So kann es oft Jahre dauern, bis Betroffene eine Ansteckung bemerken – mit schwerwiegenden Folgen für die Leber.
Impfungen gegen Hepatitis als Durchbruch
Die Impfung ist die wirksamste Prävention gegen Hepatitis A und B (auch als Kombinationsimpfung). Die ersten Hepatitis-A-Impfstoffe wurden in Europa 1991 zugelassen. Mittlerweile befinden sich diese auf der Liste der unentbehrlichen Arzneimittel der Weltgesundheitsorganisation (WHO), da sie mit einer Wirksamkeit von 95-99% Schutz vor einer der häufigsten Infektions-Krankheiten in Risikoregionen wie Afrika, Asien, Mittel- und Südamerika bieten. Die Impfung wird daher allen Reisenden empfohlen, die ein Land mit hoher Hepatitis-A-Durchseuchung besuchen.3
Die Impfung gegen Hepatitis-B-Viren wird seit 1984 angewendet. Sie gehört in der Schweiz zu den Basis-Impfungen und bietet Geimpften eine 10-jährige Immunität – nach einer Auffrischung im Erwachsenenalter hält diese sogar über Jahrzehnte an.4 Die Impfempfehlung für Jugendliche, welche das Bundesamt für Gesundheit (BAG) in der Schweiz 1998 eingeführt hat,5 hat massgeblich dazu beigetragen, dass die Anzahl der Neuinfektionen mit Hepatitis-B in der Schweiz kontinuierlich rückläufig ist:
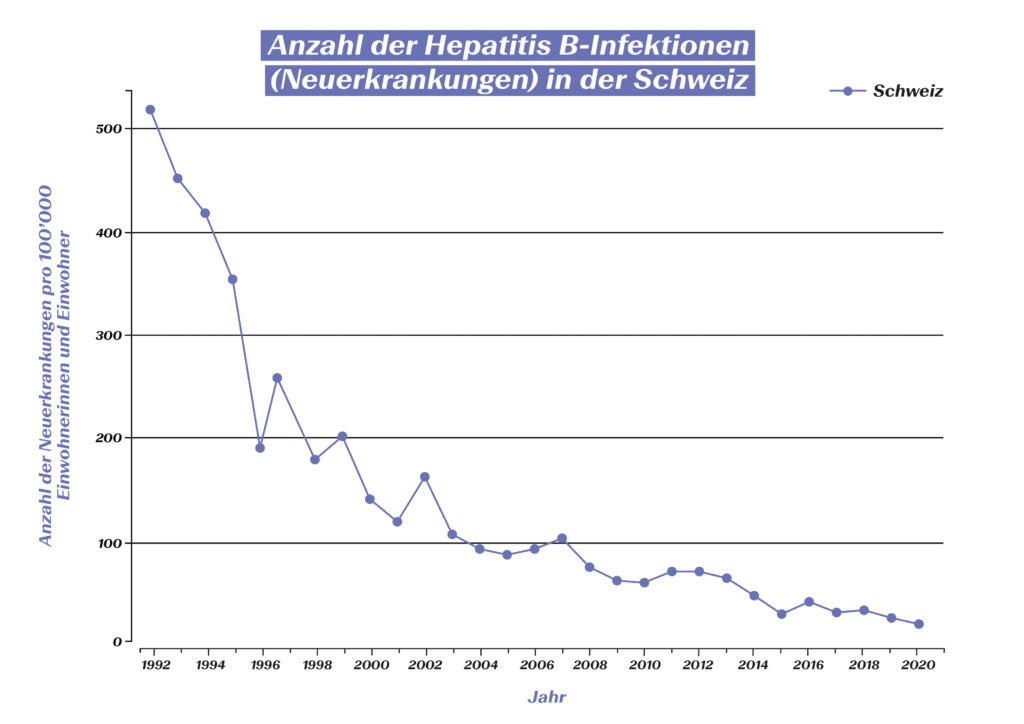
Anzahl der Hepatitis-B-Infektionen (Neuerkrankungen) in der Schweiz. (Quelle: Statista) https://de.statista.com/statistik/daten/studie/544724/umfrage/neuerkrankungen-an-hepatitis-b-in-der-schweiz/
Dank der hohen Durchimpfungsrate konnte die weltweit geschätzte Prävalenz in den letzten 40 Jahren bei den unter 5-jährigen Kindern von 4,7% auf unter 1% gesenkt werden. Studien zeigen für Geimpfte zudem eine dreifach niedrigere Inzidenz einer durch diese Virusvariante erzeugten Leberkrebs-Variante. Somit kann die Hepatitis-B Impfung gar als Impfung gegen Krebs bezeichnet werden.4
Therapeutische Fortschritte dank gezielter Forschung
Wenn eine Ansteckung mit einem Hepatitis-Virus erfolgt und chronisch wird, kann dies mit schwerwiegenden Folgen verbunden sein und sogar zu Leberzirrhose oder Leberkrebs führen. Während Hepatitis A nie chronisch verläuft, kann dies sowohl bei Hepatitis B als auch bei Hepatitis C geschehen. Dank neuer Entwicklungen in der medizinischen Forschung können chronische Verläufe heute jedoch gut behandelt werden.
Im Falle einer Infektion mit Hepatitis-B werden antivirale Wirkstoffe verwendet, welche die Virenmenge im Blut reduzieren und so schwere Komplikationen verhindern. Zudem wird es dank neuer virologischer Diagnostik-Methoden zunehmend leichter, die beste Therapieoption zu bestimmen.
Die Therapie von Hepatitis C hat seit der Entdeckung des Virus’ im Jahr 1989 enorme Fortschritte gemacht. Zu Beginn wurden die Erkrankten während sechs bis zwölf Monaten mit Interferon behandelt. Die Heilungsrate lag anfänglich unter 20%, verbunden mit beträchtlichen Nebenwirkungen für die Patientinnen und Patienten. Im zweiten Jahrzehnt konnte die Heilungsrate unter anderem durch die Kombination mit Ribavirin schrittweise auf 45% erhöht werden. Entscheidende Fortschritte wurden schliesslich in den letzten beiden Jahrzehnten erzielt; die Identifikation der Proteinstruktur ermöglichte die Entwicklung hochpotenter antiviraler Medikamente mit einem hervorragenden Sicherheitsprofil. Mit der interferonfreien Therapie gelang schliesslich im Jahr 2015 der Durchbruch in Bezug auf Heilungsrate und Nebenwirkungen.6 Während die chronische Hepatitis C bis vor kurzem noch die häufigste Ursache für eine Lebertransplantation in der Schweiz war, können mittlerweile 98% aller Erkrankungen geheilt werden. Im Schnitt wird heute bereits nach 8-12 Wochen eine Virusfreiheit erreicht. Seit 2022 können alle Medikamente zur Behandlung von Hepatitis C ohne Einschränkung ärztlich verschrieben werden.7 Die durch die Leistungsfähigkeit der biomedizinischen Forschung entstandenen Therapien ermöglichen nun erstmals eine lang undenkbare Perspektive: die weltweite Elimination von Hepatitis C und damit verbunden die Rettung von Millionen von Menschenleben.
Die WHO hat sich demnach zum Ziel gesetzt, Hepatitis B und C bis zum Jahr 2030 weltweit einzudämmen. Dies soll durch eine Kombination verschiedener Massnahmen erfolgen: Die Impfungen sind dabei der Schlüssel zum Erfolg. Es ist zu erwarten, dass die enorm schnell erzielten Fortschritte bei der Entwicklung von Covid-19-Impfstoffen auch der Entwicklung einer Impfung gegen Hepatitis C Auftrieb verleihen werden.8 Weiter wird intensiv an noch wirksameren Therapieoptionen für Hepatitis B geforscht. Zudem spielt der Ausbau der Diagnostik weiterhin eine wichtige Rolle beim weltweiten Kampf gegen Hepatitis.
1 Deutsches Bundesministerium für Bildung und Forschung (2019): Hepatitis – Eine unterschätzte Krankheit. https://www.gesundheitsforschung-bmbf.de/de/hepatitis-eine-unterschatzte-krankheit-mit-hoher-dunkelziffer-9689.php
2 Hepatitis Schweiz (2022): Was ist Hepatitis? https://hepatitis-schweiz.ch/formen/was-ist-hepatitis
3 Robert Koch Institut (2019): Hepatitis A. https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisA.html
4 Gerlich, Wolfram H. (2022): Hepatitis-B-Impfstoffe – Geschichte, Erfolge, Herausforderungen und Perspektiven. Bundesgesundheitsblatt 65: 170–182.
5 Bundesamt für Gesundheit (2020): Impfungen – Zahlen und Fakten. https://www.bag.admin.ch/bag/de/home/strategie-und-politik/nationale-gesundheitsstrategien/nationale-strategie-impfungen-nsi/zahlen-fakten.html#:~:text=Schweizweit%20sind%2070%20Prozent%20der,von%2012%20bis%2089%20Prozent
6 Grätzel, Philipp (2019): Die Interferontherapie ist Geschichte. 13th Expert Summit on Viral Hepatitis, 10./11. Februar 2017, Berlin (Veranstalter: MSD). https://link.springer.com/content/pdf/10.1007/s15006-017-9415-x.pdf?pdf=button
7 Hepatitis Schweiz (2022): Neu können Hepatitis-C-Medikamente auch von Hausärzt:innen verschrieben werden. https://hepatitis-schweiz.ch/news/neu-koennen-hepatitis-c-medikamente-auch-von-hausaerztinnen-verschrieben-werden
8 Swiss Medical Forum (2022): Hepatitis C ist heilbar: eine Erfolgsgeschichte der biomedizinischen Forschung. https://medicalforum.ch/de/detail/doi/smf.2022.09003
Die Brustkrebsforschung hat in den letzten Jahrzehnten grosse Fortschritte gemacht. Es ist möglich geworden, Krebs präziser zu diagnostizieren und im weiteren Verlauf gezielter zu behandeln. Dank bahnbrechenden wissenschaftlichen Erkenntnissen gibt es heute für immer mehr Betroffene im Rahmen der Grundversorgung Hoffnung auf Heilung.
Nur wenig verfügbare Therapieoptionen bis in die 1970er-Jahre
Schon in der Antike wurde Brustkrebs beschrieben und galt während hunderter Jahre als unheilbar. Ende des 19. Jahrhunderts wurde schliesslich entdeckt, dass die Entfernung der Brust, die sogenannte Mastektomie, die Überlebenschance der Betroffenen verbessern kann. Die Entfernung in mehr oder weniger radikaler Form war bis in die 1970er-Jahre häufig die einzige Hoffnung für erkrankte Frauen. Obwohl die Operation – mittlerweile in etwa drei Vierteln der Fälle brusterhaltend – auch heute noch ein wichtiger Pfeiler ist, konnte das Spektrum der Behandlungsoptionen in den letzten Jahrzehnten massiv erweitert werden.
So werden Brustkrebspatientinnen seit den 1980er-Jahren mit Chemotherapien behandelt. Die dabei eingesetzten Zytostatika haben unterschiedliche Wirkmechanismen und sollen die weitere Teilung der Krebszellen verhindern oder diese gar abtöten. Auch die Strahlentherapie leistet einen Beitrag zur Bekämpfung des Mammakarzinoms.
Mit zwei Durchbrüchen zu einem starken Anstieg der Heilungsrate
Die Rolle von Hormonen bei Brustkrebserkrankungen wird seit Beginn des 20. Jahrhunderts diskutiert. Das Augenmerk lag dabei insbesondere auf Östrogen, welches bereits relativ früh in Verdacht stand, das Wachstum von bestimmten Tumorarten zu fördern. Ein Durchbruch war jedoch die im Jahre 1960 gemachte Entdeckung, dass sich an bestimmten Brustkrebszellen Hormonrezeptoren befinden. Das erste gegen ein Hormon gerichtete Medikament kam schliesslich in den 1980er-Jahren auf den Markt. Mittlerweile sind verschiedene Arten von antihormonellen Therapien verfügbar. Diese sind von grosser Bedeutung, da etwa zwei Drittel aller Mammakarzinome Hormonrezeptor-positiv sind. Die breite Verfügbarkeit dieser Therapie konnte die Heilungsrate um ungefähr 30% steigern.1
In den 1980er-Jahren entdeckten Forschende schliesslich, dass bei rund einem Viertel aller Brustkrebspatientinnen eine sehr hohe Dichte an HER2-Rezeptoren in den Brustkrebszellen besteht. Es konnte nachgewiesen werden, dass diese Rezeptoren zu einem besonders aggressiven Tumorwachstum führen. Basierend auf dieser bahnbrechenden Entdeckung wurden erstmals zielgerichtete Krebsmedikamente entwickelt. Mittlerweile gibt es verschiedene Anti-HER2-Therapeutika. Heute gehört deren Anwendung bei HER2-positiven Patientinnen zur Standardtherapie und hat zu einer massiven Verbesserung der Lebensqualität geführt. Das Fortschreiten der Erkrankung kann deutlich verzögert und die Überlebenszeit verlängert werden.1, 2
Bestimmung der Tumoreigenschaften als neuer Standard
Die geschilderten Entdeckungen boten nicht nur neue Behandlungsmöglichkeiten für Patientinnen, die bisher nur geringe Hoffnung auf erfolgreiche Therapien hatten, sondern legten gleichzeitig den Grundstein für eine komplett neue Herangehensweise. Es ist heute Standard, dass bei allen Patientinnen eine Bestimmung der tumorbiologischen Eigenschaften erfolgt. Brustkrebs ist nicht gleich Brustkrebs – Therapien können nur dann wirken, wenn der Tumor die entsprechenden Strukturen tatsächlich aufweist.3
Neben der verbesserten Früherkennung haben vor allem solche Meilensteine in der Forschung und Entwicklung dafür gesorgt, dass die Sterblichkeit von Brustkrebspatientinnen in den vergangenen drei Jahrzehnten um 50 Prozent gesenkt werden konnte:4
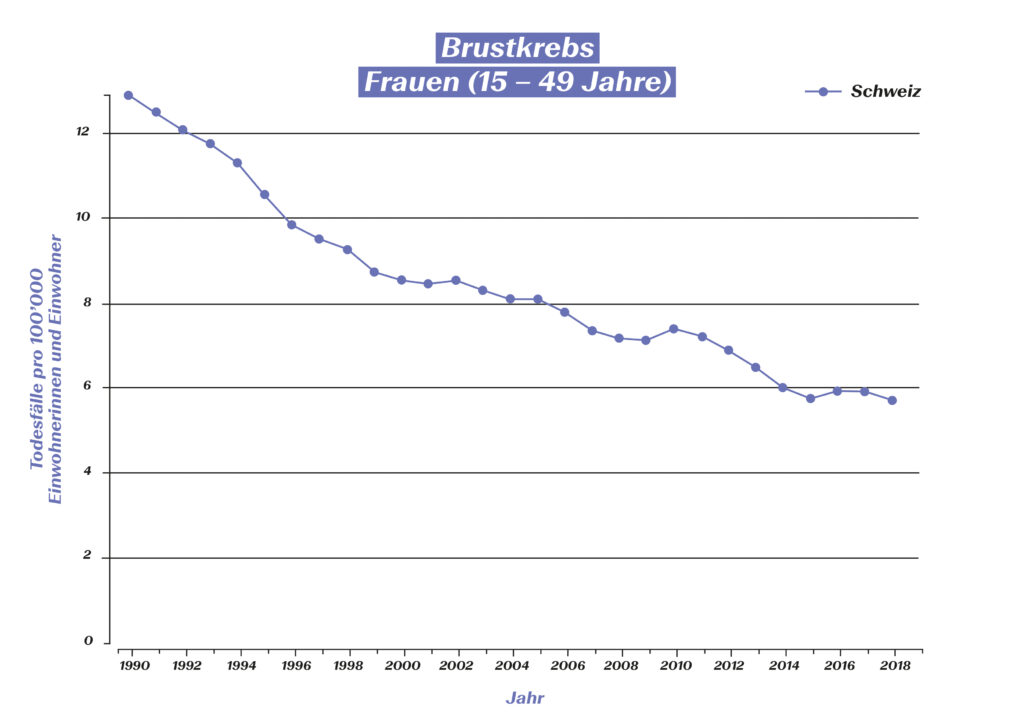
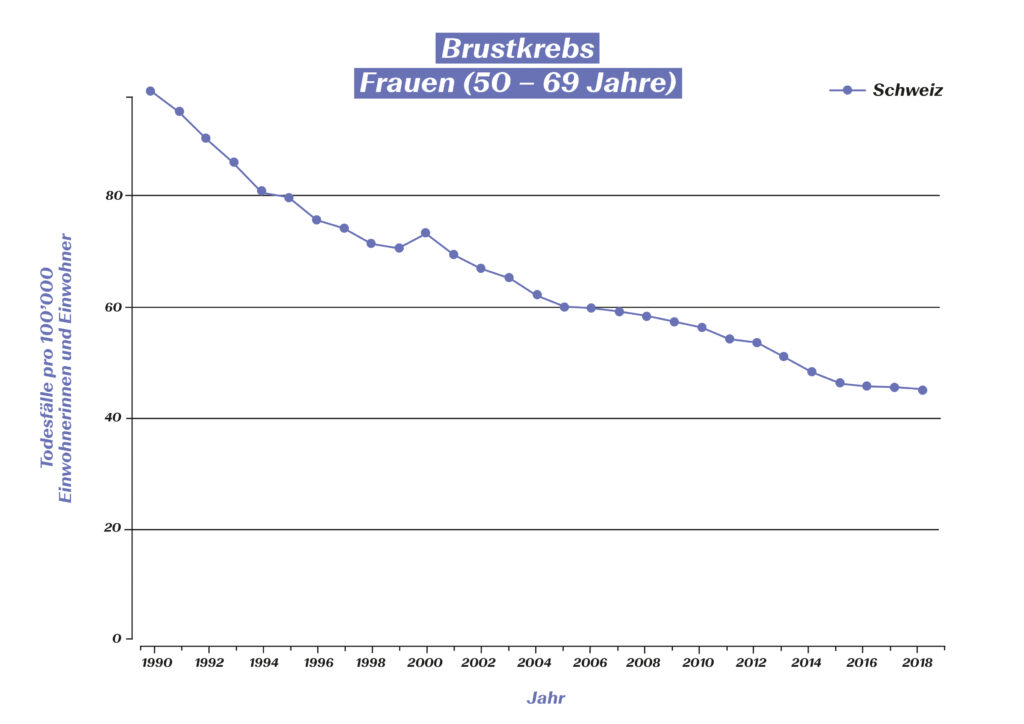
Brustkrebs-bedingte Todesfälle bei 15-49- bzw. 50-69-jährigen Frauen in der Schweiz (Quelle: Global Burden of Disease (GBD)), https://vizhub.healthdata.org/gbd-compare/#
So werden nicht nur für immer mehr Arten von Brustkrebs in immer kürzeren Abständen wirksame Behandlungsmethoden gefunden, sondern es ist heute auch möglich, diese allen Patientinnen zur Verfügung zu stellen. Es ist zu erwarten, dass die nächsten Jahre weitere Innovationen hervorbringen, die rasch den Sprung in die Grundversorgung schaffen. Bereits heute sind fünf Jahre nach der Diagnose 87 Prozent aller Betroffenen noch am Leben.5 Dieser Anteil wird in Zukunft wohl weiter steigen und es werden zusätzliche Leben gerettet werden können.
1 Krebsliga (2020): Brustkrebs. https://www.krebsliga.ch/ueber-krebs/krebsarten/brustkrebs
2 Hamburger Ärzteblatt (2012): Das Mammakarzinom im Wandel. https://www.d-k-h.de/fileadmin/Agaplesion_dkh-hamburg/user_upload/121112_Artikel_Brustkrebs_Lindner_.pdf
3 Leitlinien-Programm Onkologie (2021): Interdisziplinäre S3-Leitlinie für die Früherkennung, Diagnostik, Therapie und Nachsorge des Mammakarzinoms. https://register.awmf.org/assets/guidelines/032-045OLk_S3_Mammakarzinom_2021-07_1.pdf
4 Bundesamt für Statistik (2021): Schweizerischer Krebsbericht 2021. Stand und Entwicklungen. https://www.bfs.admin.ch/bfs/de/home/aktuell/neue-veroeffentlichungen.assetdetail.19305696.html
5 Deutsche Krebsgesellschaft (2022): Der Erkrankungsverlauf bei Brustkrebs. https://www.krebsgesellschaft.de/onko-internetportal/basis-informationen-krebs/krebsarten/brustkrebs/erkrankungsverlauf.html
Erste Schilderungen zu Diabetes mellitus, im Volksmund auch «Zuckerkrankheit» genannt, sind bereits in Schriften aus der Antike zu finden. Bis vor hundert Jahren gab es für Betroffene jedoch keine wirksame Therapie, weshalb Diabetes innert kurzer Zeit zum Tod führte. Erst die Entdeckung des Insulins nahm der Erkrankung ihren Schrecken. Seither brachte die Arzneimittelforschung diverse Verbesserungen hervor, welche die Lebensqualität von Diabetes-Patientinnen und – Patienten massiv erhöht haben.
Der lange Weg zum Durchbruch
Obwohl Gelehrte schon mehrere Jahrhunderte vor Christus ein Krankheitsbild mit «honigsüssem Urin» beschrieben, gelang erst Mitte des 19. Jahrhunderts ein Meilenstein, als Mediziner die wich-tige Rolle der Bauchspeicheldrüse erkannten. In den folgenden Jahrzehnten folgten Schlag auf Schlag neue Erkenntnisse. 1916 gelang es erstmals, Insulin aus dem Gewebe von tierischen Bauchspeicheldrüsen zu gewinnen. Die Geburtsstunde der modernen Diabetes-Behandlung folg-te sechs Jahre später: Das Verfahren wurde im Anschluss an die erste erfolgreiche Behandlung patentiert und Firmen in Nordamerika und Europa produzierten Insulin industriell.1
Die Weiterentwicklung der Insulin-Therapie
Auch die darauffolgenden Jahrzehnte waren von Innovationen geprägt. Zwischen den 1930er- und den 1950er-Jahren kamen Präparate auf den Markt, die eine verzögerte Insulinabgabe er-möglichten; die Anzahl der täglichen Injektionen konnte dadurch verringert werden. Zudem wird das Insulin den Patientinnen und Patienten seit den 1970er-Jahren nur noch in chromatogra-phisch aufgereinigter Form verabreicht, was die Verträglichkeit erhöht hat. Seit den 1980er-Jahren kann der Wirkstoff biotechnologisch hergestellt werden, weshalb in der Schweiz seit 2015 keine tierischen Insuline mehr auf dem Markt sind. Damit konnten Unverträglichkeiten noch weiter redu-ziert werden. Um die Insulintherapie besser zu steuern, wurden sogenannte Insulinanaloga entwi-ckelt, welche die Wirkkurve des in der Bauchspeicheldrüse produzierten Insulins besser abbilden. Meist besteht die Therapie bei Typ-1-Betroffenen aus einem langwirksamen Basis-Insulin für den Grundbedarf sowie einem kurzwirksamen Insulin, das nach Bedarf verabreicht werden kann (z.B. zu den Mahlzeiten oder zur Korrektur von zu hohen Blutglukosewerten). Mittlerweile steht eine breite Palette an kurz-, mittel- und langwirksamem Insulin zur Verfügung.1
Mehr Lebensqualität dank moderner Medizinalprodukte
Nicht nur das Insulin, auch die zugehörigen Medizinalprodukte wurden im Verlauf des 20. Jahrhunderts weiterentwickelt. Bereits zwei Jahre nach der ersten erfolgreichen Behandlung eines Diabetes-Patienten waren Spritzen zur Selbstinjektion erhältlich. Seit den 1980er-Jahren gibt es Insulinpens, welche die Spritzen ersetzen und den Betroffenen eine flexiblere Abgabe des Wirkstoffes ermöglichen, beispielsweise auf Reisen. Gleichzeitig wurden erste Insulinpumpen entwickelt. Diese sind vor allem für Typ-1-Diabetiker und -Diabetikerinnen geeignet. Heutzutage sind die Pumpen nicht nur viel kleiner, sondern weisen auch eine höhere Dosiergenauigkeit auf.
Die Bestimmung des Blutzuckerspiegels wurde im Verlaufe der Zeit ebenfalls stark vereinfacht. Mittlerweile sind neben Blutzucker-Messgeräten auch verschiedene Sensoren erhältlich, welche auf der Haut angebracht werden und den Blutglukosewert kontinuierlich messen. Zudem gibt es heute Systeme, welche Insulinpumpen und Sensoren mit einer elektronischen Steuerung (z.B. über eine App) kombinieren und als eine Art «künstliche Bauchspeicheldrüse» fungieren. Diese Innovationen reduzieren die Schwankungen des Blutzuckerspiegels, was das Leben der Patientinnen und Patienten massiv erleichtert.2
Stufentherapie für Diabetes-Typ-2: Alternativen zu Insulin
In den 1960er-Jahren setzte sich die Erkenntnis durch, dass es verschiedene Arten von Diabetes mellitus gibt. Beim bereits beschriebenen Typ-1-Diabetes kann der Köper gar kein Insulin mehr produzieren – die Betroffenen sind auf eine Insulintherapie angewiesen.
Bei Typ-2-Diabetes hingegen reagiert der Körper zu wenig auf das eigenproduzierte Insulin. Im Rahmen der sogenannten «Stufentherapie» stehen bei dieser Form der Erkrankung heute verschiedene Wirkstoffe als Therapieoption zur Verfügung.
Die Basistherapie bei Typ-2-Diabetes ist eine Lebensstiländerung, bestehend aus einer Ernährungsumstellung sowie einer Steigerung der körperlichen Aktivität.
Wenn der Blutzuckerspiegel trotz dieser Massnahmen nicht sinkt, kommen orale Antidiabetika zum Einsatz. Als Erstlinientherapie wird dafür häufig Metformin eingesetzt, das in der Schweiz seit 1960 zugelassen ist und die Empfindlichkeit der körpereigenen Zellen für Insulin erhöht. Die Therapie kann im Rahmen der zweiten oder dritten Stufe mit weiteren Präparaten ergänzt werden. Die Auswahl der Substanz erfolgt je nach individuellen Voraussetzungen der Patientinnen und Patienten. Zudem werden bereits seit Jahrzehnten sogenannte Sulfonylharnstoffe eingesetzt, welche die Insulinausschüttung der Bauchspeicheldrüse anregen.
Beim Vorliegen von kardiovaskulären Risikofaktoren werden heute die sogenannten SGLT-2-Inhibitoren oder GLP-1-Rezeptorantagonisten angewendet. SGLT-2-Inhibitoren fördern die Zuckerausscheidung über die Niere, GLP-1-Rezeptorantagonisten (Glutide) hemmen die Ausschüttung eines Insulin-Antagonisten und steuern die mahlzeitenbezogene Insulinabgabe. Sie sind in der Schweiz seit 2020 auch in Tablettenform zugelassen. Zuvor mussten sie mittels Spritzen verabreicht werden.
Eine weitere Wirkstoffgruppe, die in der zweiten oder dritten Stufe eingesetzt werden kann, sind die DPP-4-Inhibitoren (Gliptine). Diese wirken ähnlich wie die GLP-1-Rezeptorantagonisten, haben aber keine risikoreduzierenden Effekte auf Begleiterkrankungen. Auch Glinide (ähnliche Wirkweise wie Sulfonylharnstoffe) sowie Glitazone (Erhöhung der Insulinempfindlichkeit der Muskelzellen) können im Rahmen der Stufentherapie verabreicht werden, sind aber heute weniger verbreitet als die zuvor beschriebenen Wirkstoffe.
Erst wenn die oralen Antidiabetika allein nicht zum Erfolg führen, kommt in der dritten oder vierten Stufe Insulin zum Einsatz. Je nach Patientin oder Patient mit Typ-2-Diabetes wird individuell festgelegt, ob ein kurz- oder langwirksames Insulin passend ist und ob dieses weiterhin in Kombination mit oralen Antidiabetika verabreicht werden soll.3, 4
Da die beschriebenen Präparate oral statt mittels Injektion verabreicht werden können, ist die Einnahme für die Patientinnen und Patienten mit weniger Aufwand verbunden. In vielen Fällen ist es auch gar nicht notwendig, Typ-2-Diabetes mit Insulin zu behandeln, da sich die Erkrankung mit den oralen Antidiabetika gut kontrollieren lässt. Zudem wird der Zucker bei einer Insulintherapie im Körper als Fettdepot angelegt, was zu einer Gewichtszunahme führen kann. Ein steigendes Körpergewicht ist jedoch insbesondere bei jenen Betroffenen problematisch, die bereits mit Übergewicht zu kämpfen haben. Orale Antidiabetika hingegen haben teilweise sogar einen gegenteiligen Effekt und können zu einer Gewichtsreduktion führen. Ziel der Therapie bei Typ-2-Diabetes ist, die Erkrankung in ein milderes Stadium zurückzudrängen und – falls notwendig – das Körpergewicht zu reduzieren. Damit kann in vielen Fällen auf eine Insulintherapie verzichtet werden.5
Ziel der modernen Diabetes-Therapie
Während Diabetes noch zu Beginn des letzten Jahrhunderts in den allermeisten Fällen ein Todesurteil bedeutete, führen Betroffene heute bei passender Behandlung ein praktisch normales Leben. Eine Reihe von Studien zeigt eine bedeutende Erhöhung der Lebenserwartung von Menschen mit Typ-1- und Typ-2-Diabetes. Für die Zeiträume 1990–1999 und 2000–2016 konnte in 75% aller europäischen Länder ein Rückgang der Sterblichkeitsrate von Diabetes-Betroffenen beobachtet werden.6 Auch in der Schweiz ist die Mortalität an Diabetes mellitus seit 1990 rückläufig:
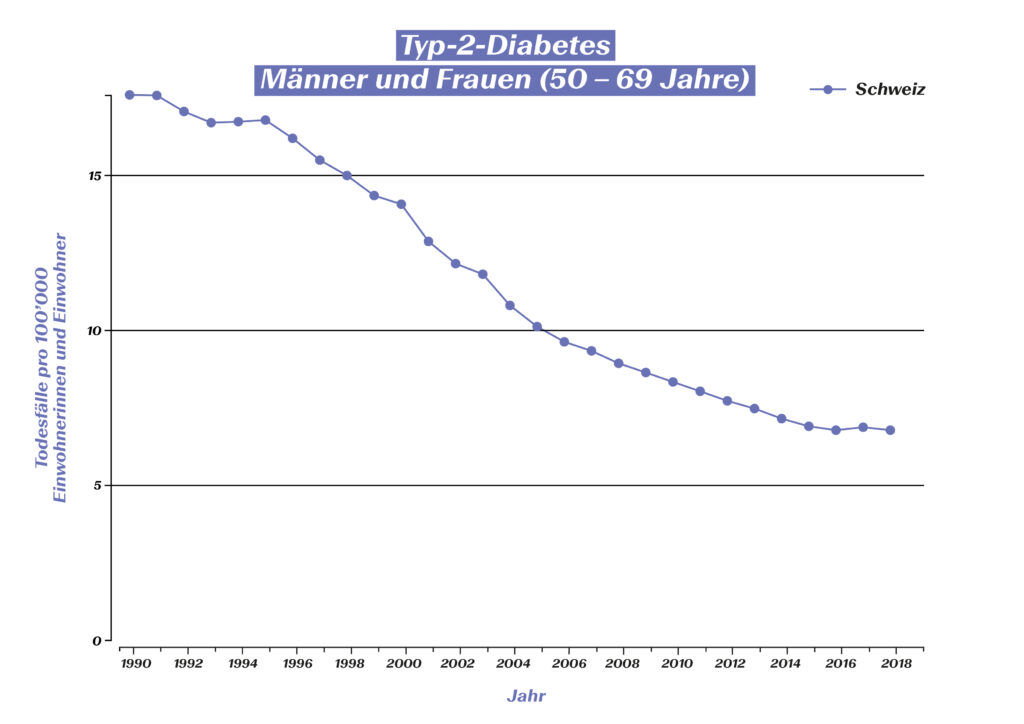
Ziel der modernen Diabetes-Therapie ist heute jedoch nicht mehr nur das Überleben der Betroffenen, sondern auch die Verhinderung von Folgeerkrankungen (z.B. diabetische Retinopathie, diabetisches Fusssyndrom und damit verbundene Amputationen, Nierenversagen) sowie die Optimierung der Lebensqualität. Wie gut dies mittlerweile gelingt, ist ebenfalls mit Zahlen belegt: Die Amputationsinzidenz bei Diabetes-Patientinnen und -Patienten ist deutlich gesunken. Zahlen aus elf OECD-Staaten zeigen für den Zeitraum zwischen 2000 und 2013 einen Rückgang um beinahe 30%.7 Auch die Erblindungsrate konnte in den vergangenen 30 Jahren massiv reduziert werden:
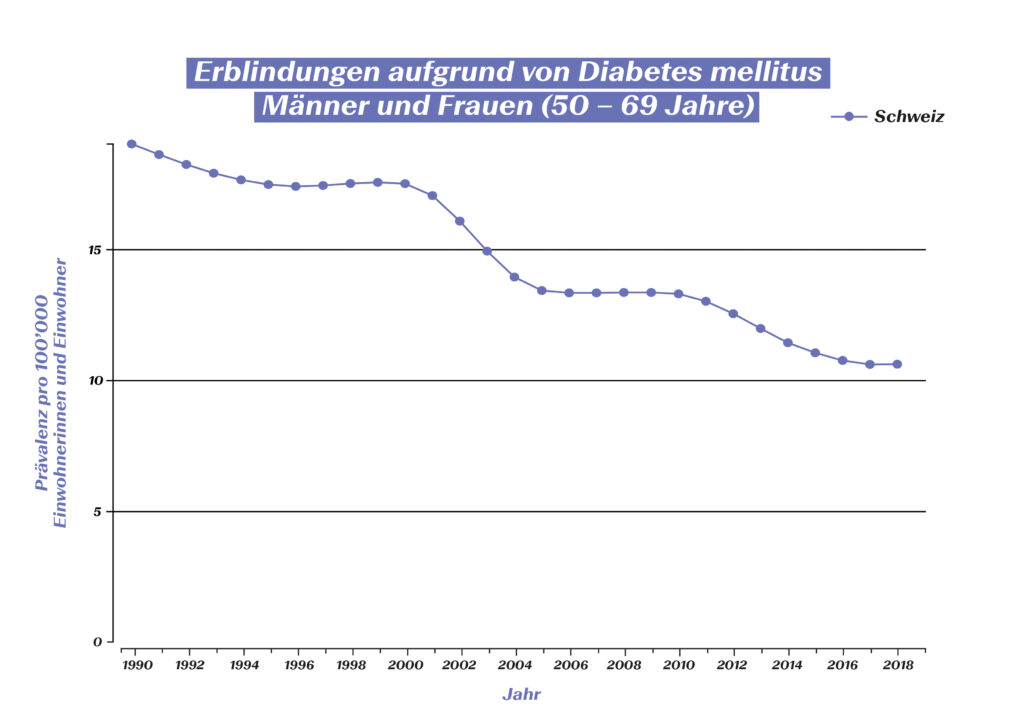
Diabetes-bedingte Erblindung bei 50-69-Jährigen in der Schweiz (Quelle: Global Burden of Disease (GBD)), https://vizhub.healthdata.org/gbd-compare/#
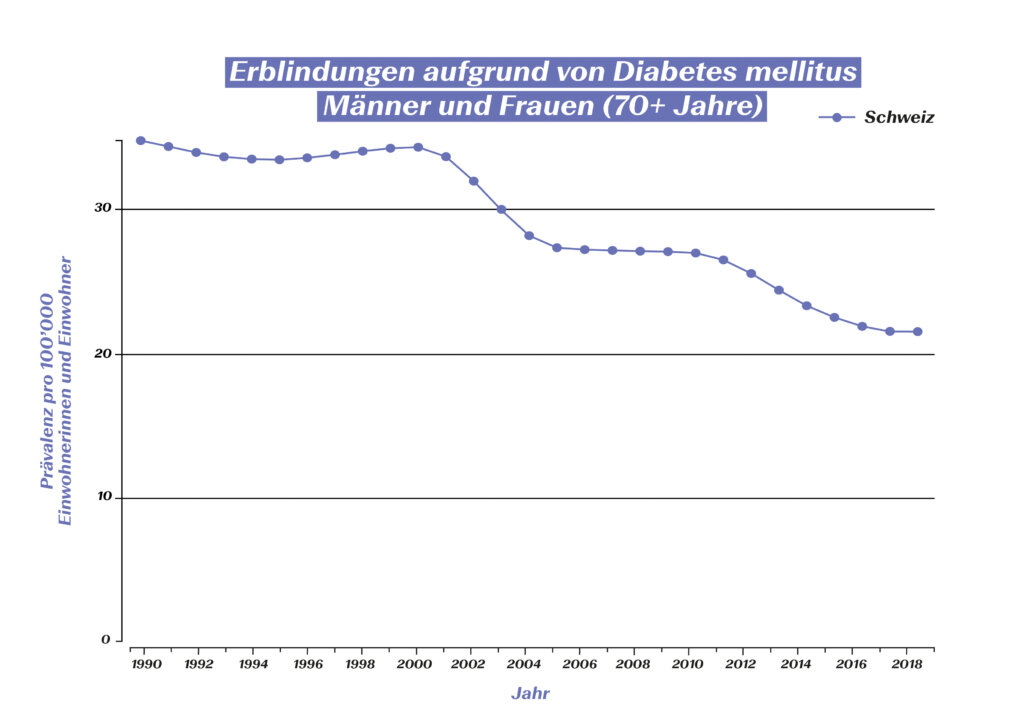
Erblindungen aufgrund von Diabetes mellitus Männer und Frauen (70+ Jahre) in der Schweiz (Quelle: Global Burden of Disease (GBD)), https://vizhub.healthdata.org/gbd-compare/#
Es ist absehbar, dass die Forschung in den nächsten Jahren weitere Innovationen hervorbringt, die den Menschen mit Diabetes noch mehr Flexibilität ermöglichen werden. Eine wichtige Rolle wird dabei die sogenannte Präzisionsmedizin spielen. Unter anderem dank Methoden der künstlichen Intelligenz gelingt es bereits heute immer besser, Subtypen von Diabetes und die entsprechenden Risiken und Komplikationen zu identifizieren und zu behandeln.
1 Österreichisches Diabetes-Museum: Die Geschichte der (modernen) Diabetes-Behandlung. https://diabetes-museum.at/geschichte-diabetesbehandlung
2 Deutsche Diabetes-Hilfe (2022): 100 Jahre Insulin: Die Geschichte des lebenswichtigen Hormons. diabetesde.org/100-jahre-insulin-geschichte-lebenswichtigen-hormons
3 Mehnert, Hellmut (2019): Orale Antidiabetika: Ab wann? Welche? Wie lange? Ars Medici 21: 721-723.
4 Universitätsspital Zürich (2022): Diabetes mellitus – Behandlung. https://www.usz.ch/fachbereich/endokrinologie/angebot/diabetes-mellitus/#typ-2-diabetes
5 Diabinfo (2021): Diabetes Typ 2: Medikamente. https://www.diabinfo.de/leben/typ-2-diabetes/behandlung/medikamente.html
6 Kulzer, B. (2022): Körperliche und psychische Folgeerkrankungen bei Diabetes mellitus. Bundesgesundheitsblatt 2022 (65): 503–510.
7 Carinci et al. (2020): An in‑depth assessment of diabetes‑related lower extremity amputation rates 2000–2013 delivered by twenty‑one countries for the data collection 2015 of the Organization for Economic Cooperation and Development (OECD). Acta Diabetologica 57(3): 347-357.
