Erste Schilderungen zu Diabetes mellitus, im Volksmund auch «Zuckerkrankheit» genannt, sind bereits in Schriften aus der Antike zu finden. Bis vor hundert Jahren gab es für Betroffene jedoch keine wirksame Therapie, weshalb Diabetes innert kurzer Zeit zum Tod führte. Erst die Entdeckung des Insulins nahm der Erkrankung ihren Schrecken. Seither brachte die Arzneimittelforschung diverse Verbesserungen hervor, welche die Lebensqualität von Diabetes-Patientinnen und – Patienten massiv erhöht haben.
Der lange Weg zum Durchbruch
Obwohl Gelehrte schon mehrere Jahrhunderte vor Christus ein Krankheitsbild mit «honigsüssem Urin» beschrieben, gelang erst Mitte des 19. Jahrhunderts ein Meilenstein, als Mediziner die wich-tige Rolle der Bauchspeicheldrüse erkannten. In den folgenden Jahrzehnten folgten Schlag auf Schlag neue Erkenntnisse. 1916 gelang es erstmals, Insulin aus dem Gewebe von tierischen Bauchspeicheldrüsen zu gewinnen. Die Geburtsstunde der modernen Diabetes-Behandlung folg-te sechs Jahre später: Das Verfahren wurde im Anschluss an die erste erfolgreiche Behandlung patentiert und Firmen in Nordamerika und Europa produzierten Insulin industriell.1
Die Weiterentwicklung der Insulin-Therapie
Auch die darauffolgenden Jahrzehnte waren von Innovationen geprägt. Zwischen den 1930er- und den 1950er-Jahren kamen Präparate auf den Markt, die eine verzögerte Insulinabgabe er-möglichten; die Anzahl der täglichen Injektionen konnte dadurch verringert werden. Zudem wird das Insulin den Patientinnen und Patienten seit den 1970er-Jahren nur noch in chromatogra-phisch aufgereinigter Form verabreicht, was die Verträglichkeit erhöht hat. Seit den 1980er-Jahren kann der Wirkstoff biotechnologisch hergestellt werden, weshalb in der Schweiz seit 2015 keine tierischen Insuline mehr auf dem Markt sind. Damit konnten Unverträglichkeiten noch weiter redu-ziert werden. Um die Insulintherapie besser zu steuern, wurden sogenannte Insulinanaloga entwi-ckelt, welche die Wirkkurve des in der Bauchspeicheldrüse produzierten Insulins besser abbilden. Meist besteht die Therapie bei Typ-1-Betroffenen aus einem langwirksamen Basis-Insulin für den Grundbedarf sowie einem kurzwirksamen Insulin, das nach Bedarf verabreicht werden kann (z.B. zu den Mahlzeiten oder zur Korrektur von zu hohen Blutglukosewerten). Mittlerweile steht eine breite Palette an kurz-, mittel- und langwirksamem Insulin zur Verfügung.1
Mehr Lebensqualität dank moderner Medizinalprodukte
Nicht nur das Insulin, auch die zugehörigen Medizinalprodukte wurden im Verlauf des 20. Jahrhunderts weiterentwickelt. Bereits zwei Jahre nach der ersten erfolgreichen Behandlung eines Diabetes-Patienten waren Spritzen zur Selbstinjektion erhältlich. Seit den 1980er-Jahren gibt es Insulinpens, welche die Spritzen ersetzen und den Betroffenen eine flexiblere Abgabe des Wirkstoffes ermöglichen, beispielsweise auf Reisen. Gleichzeitig wurden erste Insulinpumpen entwickelt. Diese sind vor allem für Typ-1-Diabetiker und -Diabetikerinnen geeignet. Heutzutage sind die Pumpen nicht nur viel kleiner, sondern weisen auch eine höhere Dosiergenauigkeit auf.
Die Bestimmung des Blutzuckerspiegels wurde im Verlaufe der Zeit ebenfalls stark vereinfacht. Mittlerweile sind neben Blutzucker-Messgeräten auch verschiedene Sensoren erhältlich, welche auf der Haut angebracht werden und den Blutglukosewert kontinuierlich messen. Zudem gibt es heute Systeme, welche Insulinpumpen und Sensoren mit einer elektronischen Steuerung (z.B. über eine App) kombinieren und als eine Art «künstliche Bauchspeicheldrüse» fungieren. Diese Innovationen reduzieren die Schwankungen des Blutzuckerspiegels, was das Leben der Patientinnen und Patienten massiv erleichtert.2
Stufentherapie für Diabetes-Typ-2: Alternativen zu Insulin
In den 1960er-Jahren setzte sich die Erkenntnis durch, dass es verschiedene Arten von Diabetes mellitus gibt. Beim bereits beschriebenen Typ-1-Diabetes kann der Köper gar kein Insulin mehr produzieren – die Betroffenen sind auf eine Insulintherapie angewiesen.
Bei Typ-2-Diabetes hingegen reagiert der Körper zu wenig auf das eigenproduzierte Insulin. Im Rahmen der sogenannten «Stufentherapie» stehen bei dieser Form der Erkrankung heute verschiedene Wirkstoffe als Therapieoption zur Verfügung.
Die Basistherapie bei Typ-2-Diabetes ist eine Lebensstiländerung, bestehend aus einer Ernährungsumstellung sowie einer Steigerung der körperlichen Aktivität.
Wenn der Blutzuckerspiegel trotz dieser Massnahmen nicht sinkt, kommen orale Antidiabetika zum Einsatz. Als Erstlinientherapie wird dafür häufig Metformin eingesetzt, das in der Schweiz seit 1960 zugelassen ist und die Empfindlichkeit der körpereigenen Zellen für Insulin erhöht. Die Therapie kann im Rahmen der zweiten oder dritten Stufe mit weiteren Präparaten ergänzt werden. Die Auswahl der Substanz erfolgt je nach individuellen Voraussetzungen der Patientinnen und Patienten. Zudem werden bereits seit Jahrzehnten sogenannte Sulfonylharnstoffe eingesetzt, welche die Insulinausschüttung der Bauchspeicheldrüse anregen.
Beim Vorliegen von kardiovaskulären Risikofaktoren werden heute die sogenannten SGLT-2-Inhibitoren oder GLP-1-Rezeptorantagonisten angewendet. SGLT-2-Inhibitoren fördern die Zuckerausscheidung über die Niere, GLP-1-Rezeptorantagonisten (Glutide) hemmen die Ausschüttung eines Insulin-Antagonisten und steuern die mahlzeitenbezogene Insulinabgabe. Sie sind in der Schweiz seit 2020 auch in Tablettenform zugelassen. Zuvor mussten sie mittels Spritzen verabreicht werden.
Eine weitere Wirkstoffgruppe, die in der zweiten oder dritten Stufe eingesetzt werden kann, sind die DPP-4-Inhibitoren (Gliptine). Diese wirken ähnlich wie die GLP-1-Rezeptorantagonisten, haben aber keine risikoreduzierenden Effekte auf Begleiterkrankungen. Auch Glinide (ähnliche Wirkweise wie Sulfonylharnstoffe) sowie Glitazone (Erhöhung der Insulinempfindlichkeit der Muskelzellen) können im Rahmen der Stufentherapie verabreicht werden, sind aber heute weniger verbreitet als die zuvor beschriebenen Wirkstoffe.
Erst wenn die oralen Antidiabetika allein nicht zum Erfolg führen, kommt in der dritten oder vierten Stufe Insulin zum Einsatz. Je nach Patientin oder Patient mit Typ-2-Diabetes wird individuell festgelegt, ob ein kurz- oder langwirksames Insulin passend ist und ob dieses weiterhin in Kombination mit oralen Antidiabetika verabreicht werden soll.3, 4
Da die beschriebenen Präparate oral statt mittels Injektion verabreicht werden können, ist die Einnahme für die Patientinnen und Patienten mit weniger Aufwand verbunden. In vielen Fällen ist es auch gar nicht notwendig, Typ-2-Diabetes mit Insulin zu behandeln, da sich die Erkrankung mit den oralen Antidiabetika gut kontrollieren lässt. Zudem wird der Zucker bei einer Insulintherapie im Körper als Fettdepot angelegt, was zu einer Gewichtszunahme führen kann. Ein steigendes Körpergewicht ist jedoch insbesondere bei jenen Betroffenen problematisch, die bereits mit Übergewicht zu kämpfen haben. Orale Antidiabetika hingegen haben teilweise sogar einen gegenteiligen Effekt und können zu einer Gewichtsreduktion führen. Ziel der Therapie bei Typ-2-Diabetes ist, die Erkrankung in ein milderes Stadium zurückzudrängen und – falls notwendig – das Körpergewicht zu reduzieren. Damit kann in vielen Fällen auf eine Insulintherapie verzichtet werden.5
Ziel der modernen Diabetes-Therapie
Während Diabetes noch zu Beginn des letzten Jahrhunderts in den allermeisten Fällen ein Todesurteil bedeutete, führen Betroffene heute bei passender Behandlung ein praktisch normales Leben. Eine Reihe von Studien zeigt eine bedeutende Erhöhung der Lebenserwartung von Menschen mit Typ-1- und Typ-2-Diabetes. Für die Zeiträume 1990–1999 und 2000–2016 konnte in 75% aller europäischen Länder ein Rückgang der Sterblichkeitsrate von Diabetes-Betroffenen beobachtet werden.6 Auch in der Schweiz ist die Mortalität an Diabetes mellitus seit 1990 rückläufig:
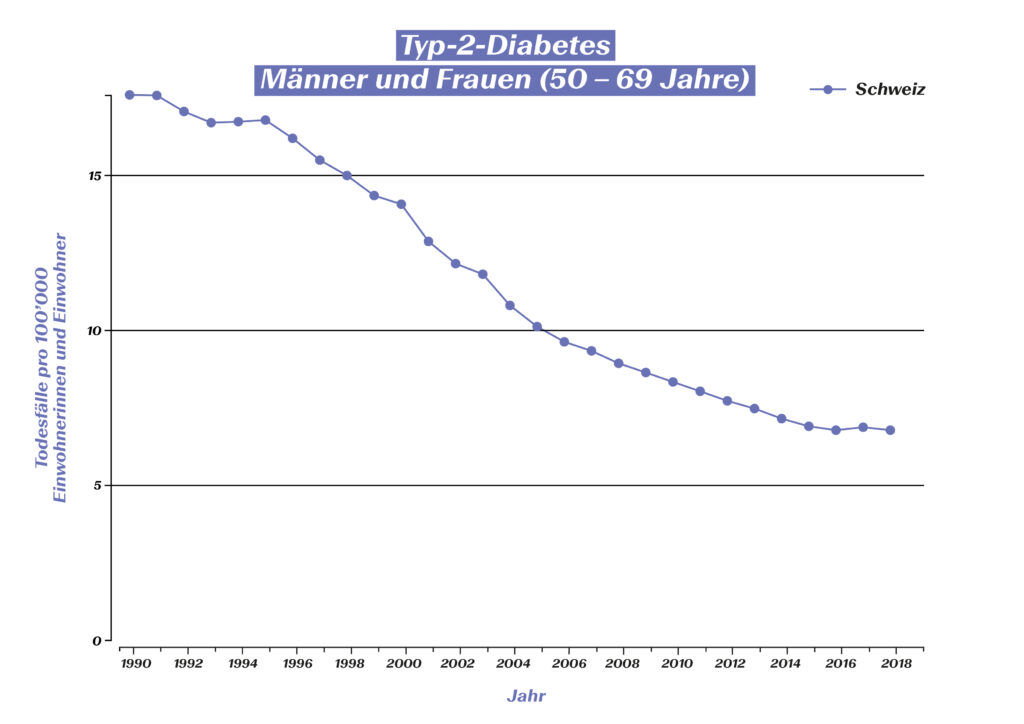
Ziel der modernen Diabetes-Therapie ist heute jedoch nicht mehr nur das Überleben der Betroffenen, sondern auch die Verhinderung von Folgeerkrankungen (z.B. diabetische Retinopathie, diabetisches Fusssyndrom und damit verbundene Amputationen, Nierenversagen) sowie die Optimierung der Lebensqualität. Wie gut dies mittlerweile gelingt, ist ebenfalls mit Zahlen belegt: Die Amputationsinzidenz bei Diabetes-Patientinnen und -Patienten ist deutlich gesunken. Zahlen aus elf OECD-Staaten zeigen für den Zeitraum zwischen 2000 und 2013 einen Rückgang um beinahe 30%.7 Auch die Erblindungsrate konnte in den vergangenen 30 Jahren massiv reduziert werden:
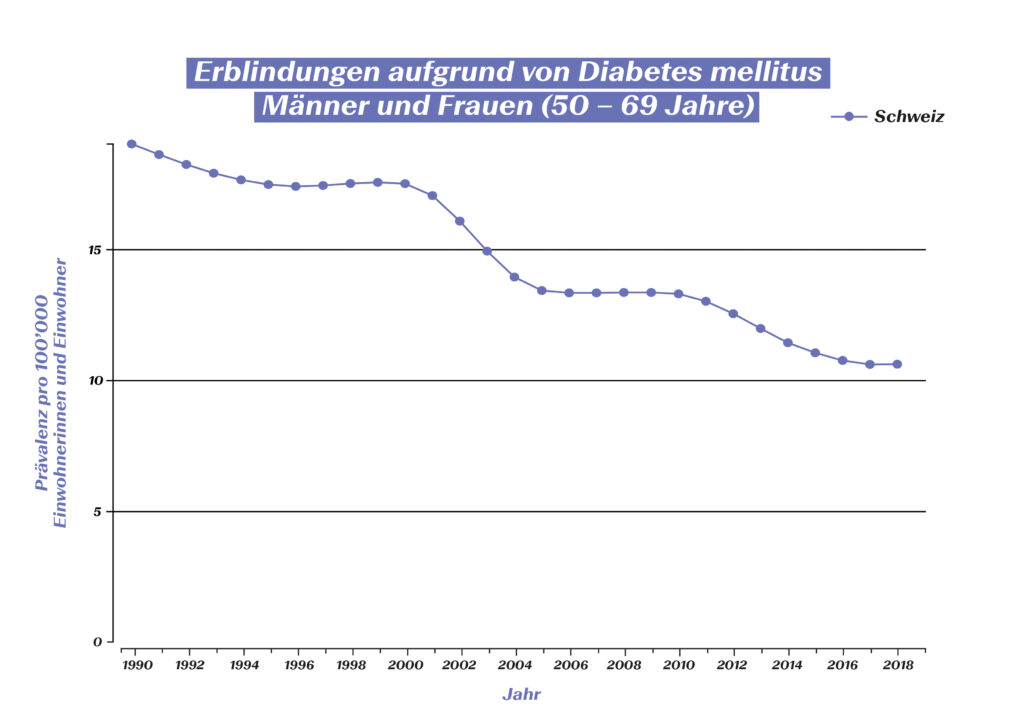
Diabetes-bedingte Erblindung bei 50-69-Jährigen in der Schweiz (Quelle: Global Burden of Disease (GBD)), https://vizhub.healthdata.org/gbd-compare/#
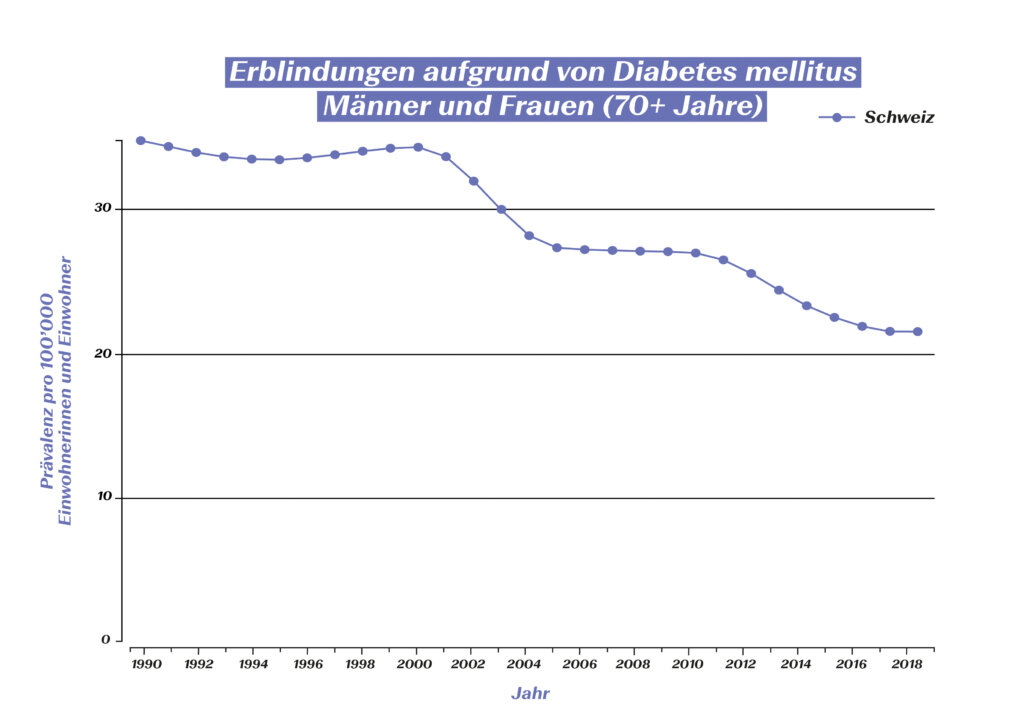
Erblindungen aufgrund von Diabetes mellitus Männer und Frauen (70+ Jahre) in der Schweiz (Quelle: Global Burden of Disease (GBD)), https://vizhub.healthdata.org/gbd-compare/#
Es ist absehbar, dass die Forschung in den nächsten Jahren weitere Innovationen hervorbringt, die den Menschen mit Diabetes noch mehr Flexibilität ermöglichen werden. Eine wichtige Rolle wird dabei die sogenannte Präzisionsmedizin spielen. Unter anderem dank Methoden der künstlichen Intelligenz gelingt es bereits heute immer besser, Subtypen von Diabetes und die entsprechenden Risiken und Komplikationen zu identifizieren und zu behandeln.
1 Österreichisches Diabetes-Museum: Die Geschichte der (modernen) Diabetes-Behandlung. https://diabetes-museum.at/geschichte-diabetesbehandlung
2 Deutsche Diabetes-Hilfe (2022): 100 Jahre Insulin: Die Geschichte des lebenswichtigen Hormons. diabetesde.org/100-jahre-insulin-geschichte-lebenswichtigen-hormons
3 Mehnert, Hellmut (2019): Orale Antidiabetika: Ab wann? Welche? Wie lange? Ars Medici 21: 721-723.
4 Universitätsspital Zürich (2022): Diabetes mellitus – Behandlung. https://www.usz.ch/fachbereich/endokrinologie/angebot/diabetes-mellitus/#typ-2-diabetes
5 Diabinfo (2021): Diabetes Typ 2: Medikamente. https://www.diabinfo.de/leben/typ-2-diabetes/behandlung/medikamente.html
6 Kulzer, B. (2022): Körperliche und psychische Folgeerkrankungen bei Diabetes mellitus. Bundesgesundheitsblatt 2022 (65): 503–510.
7 Carinci et al. (2020): An in‑depth assessment of diabetes‑related lower extremity amputation rates 2000–2013 delivered by twenty‑one countries for the data collection 2015 of the Organization for Economic Cooperation and Development (OECD). Acta Diabetologica 57(3): 347-357.
Diabetes mellitus
Bei Diabetes mellitus handelt es sich um eine chronische Stoffwechselerkrankung. Weil der Körper das Stoffwechselhormon Insulin gar nicht mehr oder nicht mehr in genügender Menge produzieren kann, leiden Betroffene unter einem erhöhten Blutzuckerspiegel.
Bei Typ-1-Diabetes, der häufig im Jugendalter erstmals auftritt, liegt eine Autoimmunerkrankung vor, welche die insulinproduzierenden Zellen des Körpers zerstört. Als Folge kann der Körper kein Insulin mehr produzieren.
Bei Typ-2-Diabetes («Altersdiabetes») hingegen reagiert der Körper zu wenig stark auf sein eigenes Insulin. Häufige Ursachen dafür sind Übergewicht und ungesunde Ernährung.
In der Schweiz leidet fast eine halbe Million Menschen an Diabetes. Ungefähr 40’000 dieser Personen sind von Typ-1-Diabetes betroffen. Bei passender Behandlung und Einhalten der Therapievorgaben können heute sowohl Typ-1- als auch Typ-2-Patientinnen und -Patienten eine normale Lebenserwartung erreichen.
